|
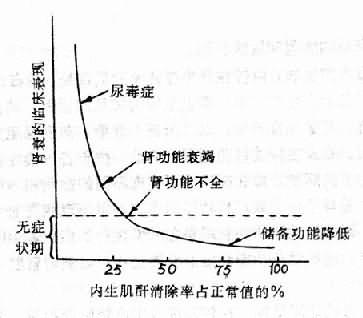
第三节 慢性肾功能衰竭 各种慢性肾脏疾病均可引起肾实质的破坏和肾功能障碍。由于肾脏具有强大的储备代偿功能,因此在肾实质尚未受到广泛而严重的损害时,肾脏尚能维持内环境的稳定。当疾病进一步恶化以致有功能的肾单位残存不多时,就会发生内环境紊乱,主要表现为代谢产物及毒性物质在体内潴留,以及水、电解质和酸碱平衡紊乱,并伴有一系列临床症状。这就是慢性肾功能衰竭(chronic renal failure )。 一、慢性肾功能衰竭的病因和发病机制 引起慢性肾功能衰竭的疾病,以慢性肾小球肾炎为最常见,约占50~60%。肾小动脉硬化症、慢性肾盂肾炎以及全身性红斑狼疮等也是较为常见的原因。其他如肾结核、糖尿病性肾小球硬化症、多囊肾、肾脏发育不全,以及结石、肿瘤、前列腺肥大等引起的尿道梗阻也可导致慢性肾功能衰竭。在发生慢性肾功能衰竭之前,由于各种慢性肾脏疾病可分别引起以肾小球或肾小管损害为主的病变,故在临床上可出现不同的症状和体征。但是在各种慢性肾脏疾病的晚期,由于大量肾单位的破坏和功能的丧失却可出现相同的后果,即残存肾单位过少所致的肾功能衰竭。因此慢性肾功能衰竭是各种慢性肾脏疾病最后的共同结局。由于肾脏有强大的储备代偿功能,故慢性肾功能衰竭的发展过程可以随着肾脏受损的逐步加重而分为下列四个时期。 第一期——肾脏储备功能降低期在较轻度或中度肾脏受损时,未受损的肾单位尚能代偿已受损的肾单位的功能。故在一般情况下肾脏泌尿功能基本正常。机体内环境尚能维持在稳定状态,内生性肌酐清除率仍在正常值的30%以上,血液生化指标无明显改变,也无临床症状。但在应激剌激作用下,如钠、水负荷突然增大或发生感染等时,可出现内环境紊乱。 第二期——肾脏功能不全期由于肾脏进一步受损,肾脏储备功能明显降低,故肾脏已不能维持机体内环境的稳定。内生性肌酐清除率下降至正常值的25~30%。有中度氮质血症和贫血,肾脏浓缩功能减退,常有夜尿和多尿,一般临床症状很轻,但在感染、手术及脱水等情况下,肾功能即明显恶化,临床症状加重。 第三期——肾功能衰竭期 肾脏内生性肌酐清除率下降至正常值的20~25%,有较重的氮质血症,血液非蛋白氮多在60mg%以上。一般有酸中毒、高磷血症、低钙血症,也可出现轻度高钾血症。肾脏浓缩及稀释功能均有障碍,易发生低钠血症和水中毒,贫血严重。有头痛,恶心,呕吐和全身乏力等症状。临床称为氮质血症期或尿毒症前期。 第四期——尿毒症期为慢性肾功能衰竭的晚期。内生性肌酐清除率下降至正常值的20%以下。血液非蛋白氮在80~100mg%或更高。毒性物质在体内的积聚明显增多,有明显的水、电解质和酸碱平衡紊乱及多种器管功能衰竭。临床不有一系列尿毒症症状即自体中毒的症状出现。图14-2表示内生性肌酐清除率(基本上代表GFR)和临床表现的关系。由此可见,肾功能衰竭的临床表现和GFR的减少有密切关系。
图14-2 慢性肾功能衰竭的临床表现与肾功能的关系 有关慢性肾功能衰竭的发病机制,一般采用完整的肾单位学说(intact nephron hypothesis)来解释。此学说认为:虽然引起慢性肾损害的原始病因各不相同,但是最终都会造成病变肾单位的功能丧失,肾只能只能由未受损的残存肾单位来承担。丧失肾功能的肾单位越多,残存的完整肾单位就越少;最后,当残存的肾单位少到不能维持正常的泌尿功能时,内环境就开始发生紊乱,亦即慢性肾功能衰竭开始发生发展。 Bricker在七十年代提出的矫枉失衡假说(trade-off hypothesis)可以认为是对完整肾单位学说的一个补充。根据动物实验和临床研究的结果,Bricker指出,当肾单位和GFR进行性减少以致某一溶质(例如某一电解质)的滤过减少时,作为一种适应性反应,血液中一种相应的抑制物(例如某一激素)就会抑制残存肾单位肾小管对该溶质的重吸收,从而使该溶质随尿排出不致减少而在血浆中的水平也不致升高。可见,这种适应性反应有稳定内环境的作用。随着肾单位和GFR的进一步减少,该溶质的滤过也进一步减少。此时,尽管血浆中抑制物仍起抑制作用,但因残存肾单位过少,故不能维持该溶质的排出,结果是溶质在血浆中的浓度升高,即内环境发生紊乱。该溶质浓度的升高又可使血浆中的抑制物也随之增多,而此时抑制物的增多,非但不能促进溶质的排泄而有助于机体内环境恒定性的维持,反而可以作用于其他器管而起不良影响,从而使内环境的紊乱进一步加剧。 下文在论述慢性肾功能衰竭者钙、磷代谢障碍时,将对矫枉失衡假说作具体的解释。 二、慢性肾功能衰竭时机体的机能及代谢变化 (一)氮质血症 当血液中非蛋白氮(NPN)浓度水平超过正常时称为氮质血症。正常人血中NPN为25~30mg%;其中尿素氮为10~15mg%,尿酸为3~5mg%,肌酐为0.9~1.8mg%。慢性肾功能衰竭时,由于GFR减少,上述NPN浓度均有不同程度升高。 1.血浆尿素氮(blood urea nitrogen, BUN)浓度的变化尿素是由肝脏合成的蛋白质分解代谢的产物,主要由肾脏排泄。慢性肾功能衰竭患者,BUN的浓度与GFR的变化有密切关系。如图14-3所示。
图14-3 BUN和GFR的关系 在肾功能衰竭的早期,当GFR减少到正常值的40%以前,BUN浓度虽有缓慢地升高,但仍在正常范围内。当GFR进一步减少时,BUN浓度就明显上升,当GFR减少到正常值的20%以下时,血中BUN可高达100mg%以上。由此可见,BUN浓度的变化并不是反映肾功能改变的敏感指标;而且BUN值还与外源性(与蛋白质摄入量有关)及内源性(与感染、肾上腺皮质激素的应用、胃肠道出血等有关)尿素负荷的大小有关,因此根据BUN值判断肾功能变化时,应考虑这些尿素负荷的影响。 2.血浆肌酐浓度的变化血浆肌酐浓度与蛋白质的摄入量无关,而主要与肌肉中磷酸肌酸自身分解产生的肌酐量及肾脏排泄肌酐的功能有关,因此血浆肌酐浓度的改变更能反映GFR的变化。但在GFR变化的早期,血中肌酐浓度的改变与BUN一样,也并不明显。因此,在临床上必须同时测定血浆和尿液的肌酐含量,以计算肌酐清除率(肌酐清除率=UV/P,U=尿中肌酐浓度,V=每分钟尿量,P=血浆肌酐浓度)。肌酐清除率与GFR的变化具有平行关系。但在严重肾功能衰竭并伴有食欲丧失和恶病质时,由于肌肉组织分解代谢明显增强,内生性肌酐形成过多,故血清肌酐浓度可迅速增高,此时肌酐清除率降低,并不能确切地反映GFR的变化。 3.血浆尿酸氮浓度的变化慢性肾功能竭衰时,血清尿酸氮浓度虽有一定程度的升高但较尿素、肌酐为轻,这主要与肾脏远曲小管分泌尿酸增多和肠道尿酸分解增强有关。 慢性肾功能衰竭患者NPN的增高还包括有中分子量肽类、氨基酸、胍类等蛋白质分解产物的增多,这些物体对机体具有毒性作用。 (二)电解质及酸碱平衡紊乱 1.水代谢障碍慢性肾功能衰竭时,由于大量肾单位被破坏,肾脏对水和渗透压平衡的调节功能减退,常有夜尿、多尿和等渗尿。对多尿的患者,特别是在伴在呕吐、腹泻时,如不及时补充足够的水分,则因肾脏浓缩功能减退,尿量不能相应的减少,故容易发生严重脱水从而使酸中毒、高钾血症、高磷血症、氮质血症加重,病情恶化。反之,当静脉输血过多时,又易发生水潴留,甚至引起肺水肿和脑水肿。当慢性肾功能衰竭引起GFR过度减少时,则会出现少尿和水肿。 (1)夜尿:正常成人每日尿量约为1,500ml,白天尿量约占总尿量的2/3,夜间尿量只占1/3。慢性肾功能衰竭患者,早期即有夜间排尿增多的症状,夜间尿量和白天尿量相近,甚至超过白天尿量,这种情况称为夜尿。其形成机制尚不清楚。 (2)多尿:多尿是慢性肾功能衰竭较常见的泌尿功能变化,但尿量很少超过每天3,000ml。其形成机制可能为:①大量肾单位被破坏后,残存肾单位血流量增多,其肾小球滤过率增大,原尿形成增多。由于原尿流速较快和溶质含量较多,因而产生了渗透性利尿效应;②慢性肾盂肾炎导致慢性肾功能衰竭时,常有肾小管上皮细胞对ADH的反应减弱;③慢性肾盂肾炎,慢性肾小球肾炎等患者髓袢主动重吸收Cl-的功能减弱时,髓质间质不能形成高渗环境,因而尿的浓缩功能降低。但是当肾单位大量破坏,肾血流量极度减少时,则可发现少尿。 (3)等渗尿:慢性肾功能衰竭时,由于肾脏浓缩和稀释功能障碍,尿溶质接近于血清浓度,尿比重固定在1.008~1.012,称为等渗尿。由于各种尿溶质的分子量不一致,故同样是1克分子浓度和不同溶质,对尿比重所起的影响却各不相同。因此最好用冰点降低法测定尿的渗透压来反映尿中溶质的浓度。等渗尿的渗透压为250~400mOsm/L。 2.钠代谢障碍慢性肾功能衰竭时,由于大量肾单位被破坏,因此残存肾单位维持钠平衡的功能大为降低,如图14-4所示。
图14-4 慢性肾功能衰竭时肾脏滤过钠的排出 分数与肾小球滤过率关系 无论在高盐或低盐饮食条件下,随着GFR的下降,肾脏滤过钠的排出分数(fractional exeretion of filtered sodium)均上升;即当GFR由100%下降到5%时,滤过钠的排出分数也相应的由0.5上升到32%以上,因此在低盐饮食时易引起低钠血症,并可导致细胞外液和血浆容量减少,使GFR进一步下降,从而加重内环境的紊乱。如患者同时因食欲缺乏、恶心呕吐而使钠的摄入减少,则更会促进低钠血症的发生;因此对慢性肾功能衰竭患者,应适当补充钠盐。对失盐性肾炎所致的慢性肾功能衰竭患者,更应注意补充钠盐。关于慢性肾功能衰竭患者失钠的机制,尚有争论。多数学者认为主要是因渗透性利尿引起失钠。因为流经少数残存肾单位的原尿中溶质(主要为尿素)浓度较高,原尿流速也快,钠、水重吸收因而减少,于是钠盐排出过多。 慢性肾功能衰竭虽易发生失钠,但补充钠盐却不宜过多。因为残存肾单位的残存肾单位的滤过率已很低,补充钠盐过多后,易造成钠水潴留,使细胞外液及血浆容量扩大,从而进一步使血压升高,加重心脏负荷,并可能导致心力衰竭。当患者已有心力衰竭时,更不宜过多的补充钠盐。 3.钾代谢障碍慢性肾功能衰竭患者,虽有GFR减少,但只要尿量不减少,血钾可长期维持在正常水平。多尿及反复使用失钾性利尿剂引起的尿钾排出过多,以及厌食、呕吐、腹泻所致的钾摄入不足和丧失过多等还可导致低钾血症。 慢性肾功能衰竭患者一般不易出现高钾血症。但在晚期尿量过少(每天尿量低于600~900ml),以致钾排出过少时,就可发生高钾血症。引起高钾血症的其他因素有:①严格控制钠盐的摄入,使尿钠排出过低,因而尿钾排出减少;②长期使用保钾利尿剂;③代谢性酸中毒;④溶血及感染等。 高钾血症和低钾血症均可影响神经肌肉的应激性,严重时可引起致命的心律失常。 4.代谢性酸中毒慢性肾功能衰竭患者发生代谢性酸中毒的机制如下。 (1)肾小管排NH4+减少:慢性肾功能衰竭时,由于肾小管上皮细胞产NH3减少,肾小管排NH4+降低,可致H+排出障碍而发生代谢性酸中毒。 (2)肾小管重吸收重碳酸盐减少:慢性肾功能衰竭时继发性甲状旁腺激素(parathyroid hormone, PTH)分泌增多(详见后文)可抑制近曲小管上皮细胞碳酸酐酶的活性,使近曲小管对重碳酸盐的重吸收降低,因而造成重碳酸盐的丧失。 (责任编辑:泉水) |
第三节 慢性肾功能衰竭
时间:2006-06-19 20:31来源:大众医药网 作者:admin 点击:
256次
顶一下
(12)
100%
踩一下
(0)
0%
------分隔线----------------------------
- 发表评论
-
- 最新评论 进入详细评论页>>