|
第三节 自身免疫性疾病 自身免病(autoimmune diseases)是指机体对自身抗原发生免疫反应而导致自身组织损害所引起的疾病。自从Donath 与Landsteiner提出此概念以来,许多疾病相继被列为自身免疫性疾病,值得提出的是,自身抗体的存在与自身免疫性疾病并非两个等同的概念,自身抗体可存在于无自身免疫性疾病的正常人特别是老年人,如抗甲状腺球蛋白、甲状腺上皮细胞、胃壁细胞、细胞核DNA抗体等。有时,受损或抗原性发生变化的组织可激发自身抗体的产生,如心肌缺血时,坏死的心肌可导致抗心肌自身抗体形成,但此抗本并无致病作用,是一种继发性免疫反应。因此,要确定自身免疫性疾病的存在一般需要根据:①有自身免疫反应的存在,②排除继发性免疫反应之可能,③排除其他病因的存在。 一、自身免疫性疾病的发病机制 自身免疫病的确切发病机制不明,可能与下列因素有关: 1.免疫耐受的丢失 对特异性抗原不产生免疫应答的状态称免疫耐受。通常机体对自身抗原是耐受的,下列情况可导致失耐受: (1)抗原性质变异:机体对于原本耐受的自身抗原,由于物理、化学药物、微生物等因素的是影响而发生变性、降解,暴露了新的抗原决定簇。例如变性的γ-球蛋白因暴露新的抗原决定簇而获得抗原性,从而诱发自身抗体(类风湿因子)。或通过修饰原本耐受抗原的截体部分,从而回避了TH细胞的耐受,导致免疫应答。这是由于大部分的自身抗原属于一种半抗原和载体的复合体,其中B细胞识别的是半抗原的决定簇,T细胞识别的是载体的决定簇,引起免疫应答时二种信号缺一不可,而一般机体对自身抗原的耐受性往往只是限于T细胞,如载体的抗原决定簇经过修饰,即可为T细胞识别,而具有对该抗原发生反应潜能的B细胞一旦获得TH的信号,就会分化、增殖,产生大量自身抗体。 (2)交叉免疫反应:与机体某些组织抗原成分相同的外来抗原称为共同抗原。由共同抗原刺激机体产生的共同抗体,可与有关组织发生交叉免疫反应,引起免疫损伤。例如A组B型溶血性链球菌细胞壁的M蛋白与人体心肌纤维的肌膜有共同抗原,链球菌感染后,抗链球菌抗体可与心肌纤维发生交叉反应,引起损害,导致风湿性心肌炎。 2.免疫反应调节异常 TH细胞和T抑制细胞(TS)对自身反应性B细胞的调控作用十分重要,当Ts细胞功能过低或TH细胞功能过度时,则可有多量自身抗体形成。已知在NZB/WF1小鼠中随着鼠龄的增长Ts细胞明显减少,由于Ts细胞功能的过早降低,出现过量自身抗体,诱发与人类系统性红斑狼疮(SLE)类似的自身免疫性疾病。 3.遗传因素 自身免疫病与遗传因素有较密切的关系,下列事实可说明这一情况:①很多自身免疫病如SLE、自身免疫性溶血性贫血、自身免疫性甲状腺炎等均具有家族史。②有些自身免疫病与HLA抗原表达的类型有联系,例如人类强直性脊柱炎与HLA-B27关系密切,已有报道将HLA-B27基因转至大鼠,转基因大鼠即可诱发强直性脊柱炎。 4.病毒因素病毒与自身免疫病的关系已在小鼠的自发性自身免疫病中得到一些证明,例如NZB小鼠的多种组织中有C型病毒及其抗原的存在,在病变肾小球沉积的免疫复合物中也有此类抗原的存在。病毒诱发自身免疫病的机制尚未完全清楚,可能是通过改变自身抗原载本的决定簇而回避了T细胞的耐受作用;也可能作为B细胞的佐剂(如EBV)促进自身抗体形成;或感染、灭活Ts细胞,使自身反应B细胞失去控制,产生大量自身抗体。此外,有些病毒基因可整合到宿主细胞的DNA中,从而引起体细胞变异(不能被识别)而引起自身免疫反应。 自身免疫性疾病往往具有以下共同特点:①患者有明显的家族倾向性,不少与HLA抗原尤其是与D/DR基因位点相关,女性多于男性;②血液中存在高滴度自身抗体和(或)能与自身组织成分起反应的致敏淋巴细胞;③疾病常呈现反复发作和慢性迁延的过程;④病因大多不明,少数由药物(免疫性溶血性贫血、血小板减少性紫癜)、外伤(交感性眼炎)等所致;⑤可在实验动物中复制出类似人类自身免疫病的模型。 二、自身免疫性疾病的类型和举例 自身免疫性疾病可分为二大类: (一)器官特异性自身免疫病 组织器官的病理损害和功能障碍仅限于抗体或致敏淋巴细胞所针对的某一器官。主要有慢性淋巴性甲状腺炎、甲状腺功能亢进、胰岛素依赖型糖尿病、重症肌无力、慢性溃疡性结肠炎、恶性贫血伴慢性萎缩性胃炎、肺出血肾炎综合征(goodpasture syndrome)、寻常天皰疮、类天皰疮、原发性胆汁性肝硬变、多发性脑脊髓硬化症、急性特发性多神经炎等,其中常见者将分别于各系统疾病中叙述。 (二)系统性自身免疫病 由于抗原抗体复合物广泛沉积于血管壁等原因导致全身多器官损害,称系统性自身疫病。习惯上又称之为胶原病或结缔组织病,这是由于免疫损伤导致血管壁及间质的纤维素样坏死性炎及随后产生多器官的胶原纤维增生所致。事实上无论从超微结构及生化代谢看,胶原纤维大多并无原发性改变,以下简述几种常见的系统性自身免疫病。 1.系统性红斑狼疮(systemic lupus erythematosus, SLE) 是一种比较常见的系统性自身免疫病,具有以抗核抗体为主的多种自身抗体和广泛的小动脉病变及多系统的受累。临床表现主要有发热,皮损(如面部蝶形红斑)及关节、肾、肝、心浆膜等损害,以及全血细胞的减少。多见于年轻妇女,男女比为1:6~9,病程迁延反复,预后差。 病因与发病机制 本病的病因和发病机制不明,目前的研究主要集中在以下三个方面。 (1)免疫因素:患者体内有多种自身抗体形成,提示B细胞活动亢进是本病的发病基础。周围血中B细胞体外培养实验结果发现其增殖能力较正常强8~10倍。 (2)遗传因素:遗传因素与本病的关系表现为:①在纯合子双胎中有很高(69%)的一致性,②SLE患者家属成员中发病的可能性明显增加,③北美白人中SLe 与HLA DR2、DR3有关。这可能是由于位于HLA D区的免疫反应基因(Ir)对抗原(包括自身抗原)所激发的免疫反应的程度有调节作用的缘故。 (3)其他:非遗传因素在启动自身免疫反应中亦起着一定的作用。这些因素包括:①药物:盐酸肼苯哒嗪(hydralazine)、普鲁卡因酰胺(procainamide)等可引起SLE样反应。但停药后常可自愈;②病毒:在实验动物NZB和NZB/WF1小鼠中的自发性SLE样病中发现C型病毒感染,在肾小球中可检出病毒抗原-抗体复合物。但在SLE病中病毒因素尚未能充分得到证实;③性激素对SLE的发生有重要影响,其中雄激素似有保护作用,而雌激素则似有助长作用,故患者以女性为多,特别多发生在生育年龄,病情在月经和妊娠期加重。 自身抗体及组织损害机制本病患者体内有多种自身抗体,95%以上病人抗核抗体阳性,可出现抗DNA(双股、单股)、抗组蛋白、抗RNA-非组蛋白、抗核糖核蛋白(主要为Smith抗原)、抗粒细胞、抗血小板、抗平滑肌等抗体,其中抗双股DNA和抗Smith抗原具相对特异性,阳性率分别为60%和30%,而在其他结缔组织病的阳性率,均低于5%。 抗核抗体并无细胞毒性,但能攻击变性或胞膜受损的粒细胞,一旦它与细胞核接触,即可使胞核肿胀,呈均质状一片,并被挤出胞体,形成狼疮(LE)小体,LE小体对中性粒细胞、巨噬细胞有趋化性(图4-8),在补体存在时可促进细胞的吞噬作用。吞噬了LE小体的细胞为狼疮细胞(图4-9)。在组织中,LE小体呈圆或椭圆形,HE染色时苏木素着色而蓝染,故又称苏木素小体,主要见於肾小球或肾间质。一般仅在20%的患者可检见苏木素小体,为诊断SLE的特征性依据。 SLE的组织损害与自身抗体的存在有关,多数内脏病变是免疫复合物所介导(Ⅲ型变态反应),其中主要为DNA-抗DNA复合物所致的血管和肾小球病变,其次为特异性抗红细胞、粒细胞、血小板自身抗体经Ⅱ型变态反应导致相应血细胞的损害和溶解,引起全贫血。 病变急性坏死性小动脉、细动脉炎是本病的基础病变,几乎存在于所有患者并累及全身各器官。活动期病变以纤维素样坏死为主。慢性期血管壁纤维化明显,管腔狭窄,血管周围有淋巴细胞浸润伴水肿及基质增加。有时血管外膜纤维母细胞增生明显,胶原纤维增多,形成洋葱皮样结构,以脾中央动脉的变化最为突出。应用免疫组织化学方法可证实受累的血管壁中有免疫球蛋白、补体、纤维蛋白、DNA等存在,提示有抗原-抗体复合物机制的参与。 (1)肾:肾功能衰竭是SLE的主要死亡原因。SLE病人几乎均有不同程度的肾损害,约60%病便以狼疮性肾炎为主要表现.常见的类型有系膜增生型(10%~15%)、局灶增生型(10%~15%)、弥漫增生型(40%~50%)和膜型(10%~20%)。各型狼疮性肾炎的病变,类同于相应的原发性肾小球肾炎,各型病变间常有交叉,因此肾小球的病变呈多样性,晚期可出现典型的硬化性肾炎的表现。肾炎病变的发生主要基于肾小球中免疫复合物的沉积,可位于系膜区、内皮下和上皮下。其中弥漫增生型狼疮性肾炎中内皮下大量免疫复合物的沉积,是SLE急性期的特征性病变。在弥漫增生型及膜型病例中,约半数病例在间质及肾小管基膜上亦有免疫复合物沉积,因此肾小球病变和间质的炎症反应在狼疮性肾炎中十分明显(图4-10)。苏木素小体的出现有明确的诊断意义。
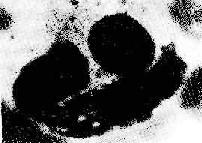
图4-8 红斑性狼疮花形细胞簇
游离的LE小体被多个粒细胞包围,形成花形细胞族(采自 Dubois)
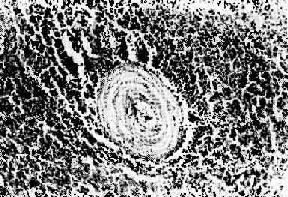
图4-9 狼疮细胞 胞浆内吞噬了两个LE小体,胞核被挤在一边
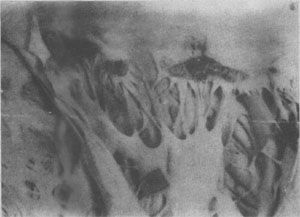
图4-10 狼疮性肾小球肾炎 肾小球毛细血管丛节段性纤维素样坏死,伴系膜细胞增生;间质炎细胞浸润 (2)皮肤:约40%的SLE病人有明显皮肤损害,以面部蝶形红斑最为典型,亦可累及躯干和四肢。镜下,表皮常有萎缩、角化过度、毛囊角质栓形成、基底细胞液化,表皮和真皮交界处水肿,基度膜、小动脉壁和真皮的胶原纤维可发生纤维素样坏死,血管周围常有淋巴细胞浸润。免疫荧光证实真皮与表皮交界处有IgG、IgM及C3的沉积,形成颗粒或团块状的荧光带即“狼疮带”,可能是坏死上皮细胞释出之抗原与血循环中弥散出来的抗核抗体等自身抗体形成的免疫复合物。狼疮带的出现对本病有诊断意义。 (3)心:大约半数病例有心脏受累,心瓣膜非细菌性疣赘性心内膜炎(nonbacterial verrucous endocarditis或Libman-Sach endocarditis)最为典型,敖生物常累及二尖瓣或三尖瓣,其特点为:大小自1mm至3~4mm,数目单个或多个不等,分布极不规则,可累及瓣膜之前后面或心腔之内膜或腱索(图4-11)。镜下,赘生物由纤维蛋白和坏死碎屑及炎症细胞构成,根部基质发生纤维素样坏死,伴炎细胞浸润,后期发生机化。
图4-11 红斑性狼疮的心瓣膜疣状心内膜炎 二尖瓣上有疣状赘生物形成 (4)关节:90%以上的病例有不同程度的关节受累。滑膜充血水肿,有较多单个核细胞浸润。于紧接上皮浅表部位的结缔组织可出现灶性纤维素样坏死,但很少侵犯关节软骨等深部组织,因此极少引起关节畸形。 (责任编辑:泉水) |
第三节 自身免疫性疾病
时间:2006-06-19 20:23来源:大众医药网 作者:admin 点击:
626次
顶一下
(7)
100%
踩一下
(0)
0%
------分隔线----------------------------
- 发表评论
-
- 最新评论 进入详细评论页>>