|
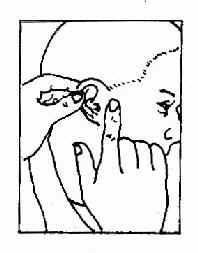
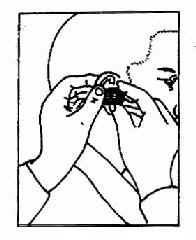
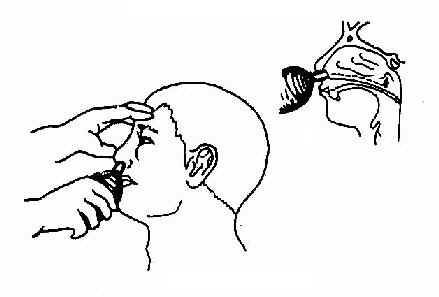
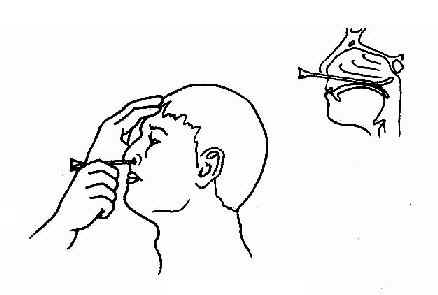
第三节 耳部检查法 一、耳的一般检查法 (一)外耳的检查法:观察耳廓大小、位置是否对称,有无畸形、瘘管、红肿、压痛,耳周淋巴结有无肿大,然后牵拉耳廓,并压耳屏有无疼痛。乳突部有无肿胀、瘢痕、鼓窦区、乳突尖和乳突导血管等处有无压痛。 (二)耳镜检查法(otoscopy):受检者侧坐,受检耳朝向检查者。将额镜反光焦点对准外耳道口,一手将耳廓向外后上方牵拉(婴幼儿向后下方牵拉),一手食指向前推压耳屏,以使外耳道变直(图2-17)。若有耳毛阻挡看不清楚时,可选用大小适宜的耳镜轻轻旋转置入,并向上、下、左、右各方向转动,以观察外耳道并看清整个鼓膜形态(图2-18)。置入的耳镜不宜超过软骨部,以免受压迫骨部引起疼痛。亦可利用鼓气耳镜(Siegleˊs penumatic otoscope)观察鼓膜细微病变,如微小穿孔、粘连、液面等,并可挤压橡皮球向外耳道加压、减压,观察鼓膜活动度,吸出鼓室分泌物或试验有无迷路瘘管。
图2-17 徒手检查法
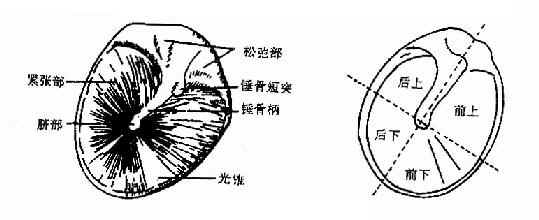
图2-18 耳镜检查法 (三)鼓膜所见:正常鼓膜为半透明、灰白色、有光泽的薄膜,边缘近鼓环处较厚,前下方有一三角形反光区即光锥,尖向后上,止于脐部与锤骨柄末端相连。锤内柄呈黄白色棒状,由前上向后下至鼓膜脐部,锤骨柄上端有一向前突出的白点即锤骨短突,由短突向前、向后分别伸出前、后皱襞,前、后皱襞上方三角形区为松弛部,与外耳道皮肤相同,色淡红,无光泽。其下为紧张部(耳部彩图1) 为了便于描写病变部位,将鼓膜沿锤骨柄向后下方作一延长线,再通过脐部作一与此延长线垂直的线,而将鼓膜分为前上、前下、后上、后下四个象限(图2-19)。 检查时应注意鼓膜的色泽及正常标志,有无充血、膨隆、内陷、混浊、增厚、瘢痕、钙斑、液面(发线)、穿孔与分泌物等病变现象(耳部彩图)。 充血:轻度充血仅见于锤骨柄处有条纹状充血,或自脐部向四周放射状充血。重度充血呈弥漫性鲜红色,常为外耳道或中耳急性炎症所致。
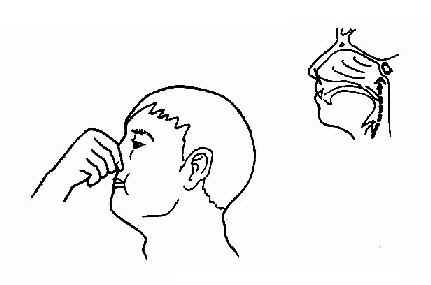
图2-19 鼓膜正常所见及四个象限 内陷:表现为光锥缩短、分散或消失,锤骨短突明显突出,锤骨柄向后上方移位,似缩短变横、多由于咽鼓管阻塞或鼓室内粘连所致。 混浊:鼓膜增厚失去光泽,表面标志不清,呈局部或广泛的白色混浊或局限性发白增厚的瘢痕,有时可见界限分明的黄白色钙化斑,为中耳炎症后遗所致。 穿孔:应注意穿孔部位、大小、形状、分泌物量及性质等,穿孔内鼓室粘膜有无肿胀、肉芽、息肉或胆脂瘤分泌物等。 检查鼓膜时,应先清除外耳道耵聍及分泌物,有时松弛部病变易为痂皮、碎屑遮盖,极易疏忽误认为正常。必要时可使用鼓气耳镜或手术显微镜以鉴别病变。 二、咽鼓管检查法 咽鼓管检查法(examination of eustachian tube)是将空气经咽鼓管吹入中耳,以检查咽鼓管的通畅度、有无狭窄和阻塞、鼓室外有无液体存留,并进行治疗的方法。
图2-20 捏鼻鼓气法
图2-21 咽水通气法 (三)导管吹张法(eustachian catheterization):患者与检查者接好耳听管,将管径大小适合的咽鼓管导管弯端向下,沿鼻底向后轻轻放入,直至鼻咽后壁,将导管向内转90°,然后向外拉出,使管端钩到鼻中隔后缘,再将导管弯端向下转180°,以使其前端进入咽鼓管咽口,固定后用吹张球在导管后端口进行吹张,如于耳听管中听到进气声,则示导管位置正确,并根据进气声来判断咽鼓管阻塞、狭窄等情况。亦可将导管伸至咽后壁,再向外转90°,边外转边前拉,当管端滑过咽鼓管隆突进入咽鼓管咽口时有落空感,然后固定打气(图2-22)。
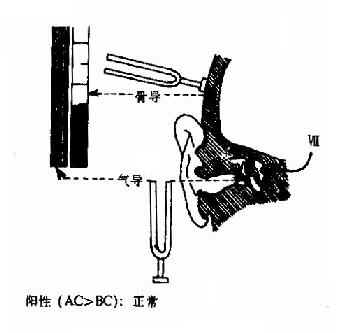
图2-22 导管吹张法 (四)经咽鼓管传声检查法(sonotubometry):用声管仪进行检查。经鼻腔给予5K、6K、7K或8KHz高频声信号,当吞咽时波经咽鼓管传入中耳腔,测定外耳道声压的变化而间接地评定咽鼓管功能。此声压改变可用曲线表示,对照静止及吞咽时曲线的特征及振幅大小,分析咽鼓管功能状态。 (五)对有鼓膜穿孔的病例,除上述方法外,还可用下列方法进行检查: 1.正、负压平衡穿孔试验法:用声阻抗-导纳测试仪的气泵压力系统检查咽鼓管平衡正、负压功能。将探头置于外耳道内,密封固定。分别于外耳道加压或减压,观察外耳道内压力改变及吞咽后的改变。若咽鼓管不通,则压力变化不大。 2.滴药法:自外耳道滴入0.25%氯霉素液,连续压耳屏或作吞咽动作,如咽部感到苦味,表明咽鼓通畅;如反复吞咽仍无苦味感觉,说明咽鼓管不通。 三、听力检查法 听力检查(hearing test)的目的是了解听力损失的程度、性质及病变的部位。检查方法甚多,一类是观察患者主观判断后作出的反应,称主观测听法(subjective audiometry),如耳语检查、秒表检查、音叉检查、听力计检查等,但此法常可因年龄过小、精神心理状态失常等多方面因素而影响正确的测听结论。另一类是不需要患者对声刺激做出主观判断反应,可以客观地测定听功能情况,称客观测听法(objective audiometry),其结果较精确可靠,有以下几种:①通过观察声刺激引起的非条件反射来了解听力(如瞬目、转头、肢体活动等);②通过建立条件反射或习惯反应来检查听力(如皮肤电阻测听、西洋镜测听等);③利用生物物理学方法检查听力(如声阻抗-导纳测听);④利用神经生物学方法检查听力(如耳蜗电图、听性脑干反应)。 (一)语音试验:语音试验:(whispered voice test)简易实用,可测试一般听力情况,但不能鉴别耳聋性质,适用于集体检查。 在长于6m以上的安静环境中进行,地面划出距离标志,患者立于距检查者6m处,但身体不能距墙壁太近,以免产生声音干扰。受检耳朝向检查者,另一耳用油棉球或手指堵塞并闭眼,以免看到检查者的口唇动作影响检查的准确性,检查者利用气道内残留空气先发出1~2个音节的词汇,嘱患者重复说出听得词汇,应注意每次发音力量应一致,词汇通俗易懂,高低音相互并用,发音准确、清晰。正常者耳语可在6m距离处听到,如缩短至4m,表示轻度耳聋,1m为中度耳聋,短于1m者则为严重的以至完全性耳聋。记录时以6m为分母,测得结果为分子,如记录为6/6、4/6、1/6。 (二)表试验:表试验(watch test)简单易行。一般以不大于1m距离能听到秒表声为佳。预先测定好正常耳刚能听到此表声的平均距离。 患者坐位、闭目,用手指塞紧非检查侧耳道口,检查者立于患者身后,先使患者熟悉检查的表声后,将秒表于外耳道平面线上,由远而近反复测验其刚能听到表声离耳的距离。记录方法以受检耳听距(cm)/该表标准听距(cm)表示,如100/100cm、50/100cm。 (三)音叉检查:(tuning-fork test)是鉴别耳聋性质最常用的方法。常用C调倍频程五支一组音叉,其振动频率分别为128、256、512、1024、和2048Hz。检查时注意:①应击动音叉臂的上1/3处;②敲击力量应一致,不可用力过猛或敲击台桌硬物,以免产生泛音;③检查气导时应把振动的音叉上1/3的双臂平面与外耳道纵轴一致,并同外耳道口同高,距外耳道口约1cm左右;④检查骨导时则把柄底置于颅面;⑤振动的音叉不可触及周围任何物体。常用的检查方法如下: 1.林纳试验(Rinne test,RT):又称气骨导对比试验,是比较同侧气导和骨导的一种检查方法。取C256的音叉,振动后置于乳突鼓窦区测其骨导听力,待听不到声音时记录其时间,立即将音叉移置于外耳道口外侧1cm外,测其气导听力。若仍能听到声音,则表示气导比骨导时间长(AC>BC),称林纳试验阳性(RT“+”)(图2-23)。反之骨导比气导时间长(BC>AC),则称林纳试验阴性(RT“-”)。 正常人气导比骨导时间长1~2倍,为林纳试验阳性.传导性聋因气导障碍,则骨导比气导长,为阴性.感音神经性聋气导及骨导时间均较正常短,且听到声音亦弱故为短阳性.气导与骨导时间相等者(AC=BC,RT“±”)亦属传导性聋。
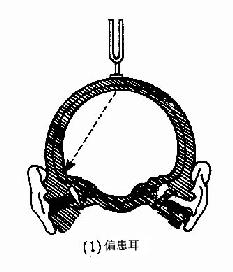
图2-23 Rinne试验 如为一侧重度感音神经性聋,气导和骨导的声音皆不能听到,患者的骨导基本消失,但振动的声波可通过颅骨传导至对侧健耳感音,以致骨导较气导为长,称为假阴性。 2.韦伯试验(Weber test,WT):又称骨导偏向试验,系比较两耳骨导听力的强弱。取C256或C512振动的音叉柄底置于前额或头顶正中,让患者比较哪一侧耳听到的声音较响,若两耳听力正常或两耳听力损害性质、程度相同,则感声音在正中,是为骨导无偏向;由于气导有抵消骨导作用,当传导性聋时患耳气导有障碍,不能抵消骨导,以至患耳骨导要比健耳强,而出现声音偏向患耳;感音神经性聋时则因患耳感音器官有病变,故健耳听到的声音较强,而出现声音偏向健耳(图2-24)。 记录时除文字说明外,可用“ ”表示偏向侧,用“=“表示无偏向。 (1) 偏患耳 (2)偏健耳 图 2-24 Weber试验 3.施瓦巴赫试验(Schwabach test,ST):又称骨导对比试验,为比较正常人与患者骨导的时间,将振动的C256音叉柄底交替置于患者和检查者的乳突部鼓窦区加以比较,正常者两者相等;若患者骨导时间较正常耳延长,为施瓦巴替试验延长(ST“+”),为传导性聋;若较正常者短,则为骨导对比试验缩短(ST“-”),为感音神经性聋。 用以上方法测定听力,其结果应结合临床进行全面分析,才能判断耳聋的性质(表2-3)。 4.镫骨活动试验(Gelle test GT):检查镫骨内有无固定的试验法。将振动的C256音叉柄底放在鼓窦区,同时以鼓气耳镜向外耳道交替加压和减压,若声音强弱波动,亦即当加压是骨导顿觉减低,减压时恢复,即为镫骨活动试验阳性(GT“+”),表明镫骨活动正常。若加压、减压声音无变化时,则为阴性(GT“-”),为镫骨底板固定征象。 表2-3 音叉检查结果的判断
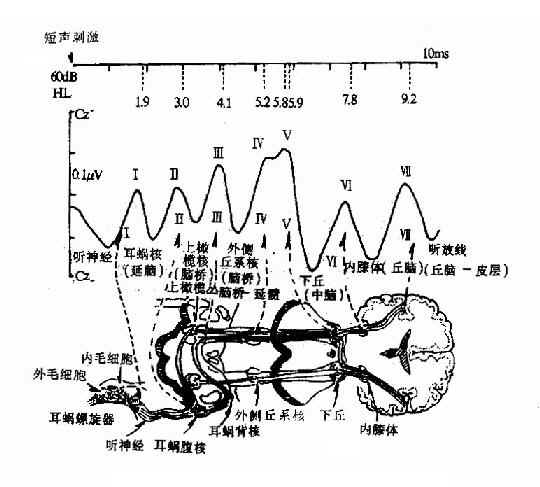
(四)纯音听力计检查法:为听觉功能检查中测定耳聋性质及程度的比较准确而常用的方法。纯音听力计(pure tone audiometer)是利用电声学原理,通过电子振荡装置和放大线路产生各种不同频率和强度(intensity)的纯音,经过耳机传输给受检者,以分别测试各频率的听阈强度,可为耳聋的定性、定量和定位诊断提供依据。声强以分贝(decibel,dB)表示。检查的记录曲线(听力曲线)称听力图(audiogram)。听力计以正常人的平均听阈为标准零级(standard zero level),即正常青年人的听阈在听力计上为O dB。用纯音力计测出的纯音听阈均值为听力级(hearing level,HL)。听力减退时需增加声音强度方能听到声音,所增加的强度即为听力损失的程度。 (责任编辑:泉水) |
第三节 耳部检查法
时间:2006-07-22 21:48来源:大众医药网 作者:admin 点击:
812次
顶一下
(26)
100%
踩一下
(0)
0%
------分隔线----------------------------
- 发表评论
-
- 最新评论 进入详细评论页>>