|
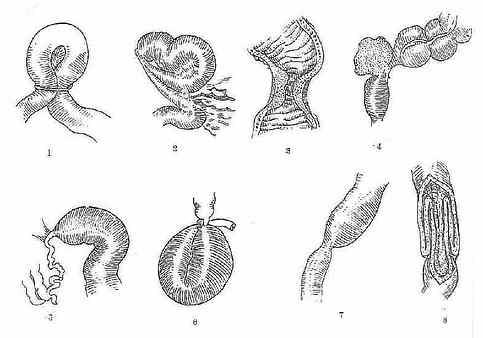
第六章 肠梗阻 第一节 概述 肠内容物不能顺利通过肠道,称为肠梗阻。肠梗阻是外科常见的急腹症之一,诊断困难,发展快、病情重,常需急症处置。仅次于急性阑尾炎,胆道疾病,占第三位。病情严重的绞窄性肠梗阻的死亡率仍达10%左右。 一、分类 (一)按发病原因 1.机械性肠梗阻:最常见,凡由于种种原因引起的肠腔变狭小,因而使肠内容通过障碍。①肠壁病变,如先天性肠道闭锁、狭窄、肿瘤、套叠、炎症等。②肠管受压、如粘连带、肠管扭转、嵌顿疝、肿瘤压迫等。③肠腔堵塞,如蛔虫团、粪块、胆石、异物等。 2.动力性肠梗阻:凡由于神经抑制或毒素刺激导致肠壁肌肉运动紊乱,致使肠内容物不能运行,分为麻痹性和痉挛性两类。麻痹性多见,麻痹性是肠管失去蠕动功能,可以发生在急性弥漫性腹膜炎、腹部大手术后,腹膜后血肿、腹部创伤。痉挛性是由于肠壁肌肉过度、持续收缩所致,比较少见,如慢性铅中毒,急性肠炎等可以见到。 3.血运性肠梗阻:肠系膜血管发生血栓或栓塞,引起肠管血液循环障碍,导致肠麻痹,失去蠕动功能,肠内容物不能运行。 (二)按局部病变奖肠梗阻分为单纯性与绞窄性,如肠壁血运正常,仅内容物不能通过,称为单纯性肠梗阻,而伴有肠壁血运障碍的肠梗阻,如肠扭转、肠套叠等常常合并肠系膜血管受压称为绞窄性肠梗阻,后者如不及时解除、将迅速导致肠壁坏死、穿孔、进而造成严重的腹腔感染,全身中毒、可发生中毒性休克,死亡率相当高。 (三)按梗阻部位可分为高位肠梗阻、低位小肠梗阻和结肠梗阻。如果一段肠袢两端均受压造成梗阻又称之为闭袢型肠梗阻,结肠梗阻由于回盲瓣的存在也可称为闭袢型肠梗阻。这类梗阻肠腔内容物不能上下运行,造成肠腔高度膨胀,肠壁薄、张力大,容易发生肠壁坏死、穿孔。因此,闭袢型肠梗阻需紧急处理。 (四)按梗阻程度、分为部分性与完全性肠梗阻。 (五)按发病缓急、分为慢性与急性肠梗阻。 肠梗阻的分类为了便于对疾病的了解和治疗上的需要,肠梗阻是处在不断地发展之中,在一定条件下可以转化。肠梗阻不能得到及时适当的处理,病情可迅速发展、加重、单纯性可变为绞窄性,不完全可变成完全性,机械性可变为麻痹性。(图2-54)
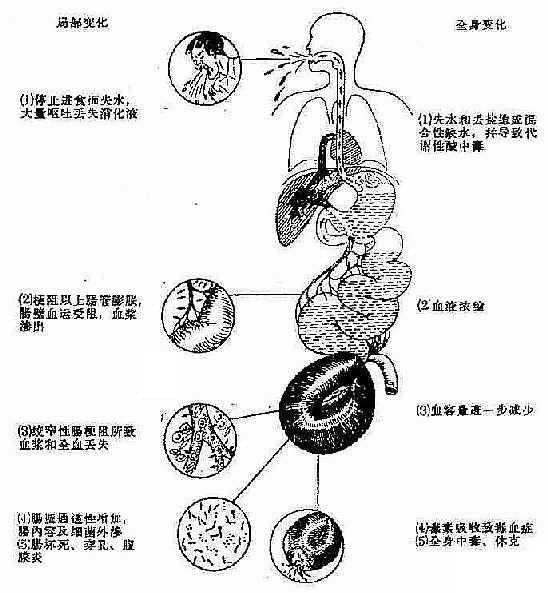
图2-54机械性肠梗阻原因 1.腹外疝2.肠粘连和束带 3.肠腔内肿瘤 4.肠外肿瘤压迫5.先天性肠狭窄或闭锁 6 .肠扭转 7.肠狭窄 二、病理生理 肠梗阻主要病理生理变化有肠膨胀和肠坏死,体液丧失和电解质紊乱,感染和毒素吸收三大方面。 (一)肠腔膨胀、积气积液:肠梗阻后梗阻以上的肠腔内积聚了大量的气体和体液,这时肠内压增高,使肠管扩张,腹部膨胀。 肠管内的气体70%是咽下的,30%是由血液弥散和肠腔内容物腐败、发酵而产生的气体。积聚的液体主要是消化液,如胆汁、胰液、胃液、肠液等。肠梗阻时,一方面因肠壁静脉受压,消化液吸收减少,另一方面肠内压增高可以刺激肠粘膜,促使腺体分泌更多的消化液,此外,肠内压增高压迫肠壁静脉使其回流受到障碍,加上缺氧使毛细血管通透性增高,大量液体渗入腹腔和肠腔。进而腹胀使腹压上升,膈肌升高,腹式呼吸减弱,影响下腔静脉回流,导致呼吸、循环功能障碍。 (二)体液丧失、水电解质紊乱,进而酸碱失衡。 胃肠道的分泌液每日约为8000ml,在正常情况下绝大部分被再吸收。急性肠梗阻病人,由于不能进食及频繁呕吐,大量丢失胃肠道液,使水分及电解质大量丢失,尤以高位肠梗阻为甚。低位肠梗阻时,则这些液体不能被吸收而潴留在肠腔内,等于丢失体外。另处,肠管过度膨胀,影响肠壁静脉回流,使肠壁水肿和血浆向肠壁、肠腔和腹腔渗出。如有肠绞窄存在,更丢失大量液体。这些变化可以造成严重的缺水,并导致血容量减少和血液浓缩,以及酸碱平衡失调。但其变化也因梗阻部位的不同而有差别。如为十二指肠第一段梗阻,可因丢失大量氯离子和酸性胃液而产生碱中毒。一般小肠梗阻,丧失的体液多为碱性或中性,钠、钾离子的丢失较氯离子为多,以及在低血容量和缺氧情况下酸性代谢物剧增,加之缺水,少尿所造成的肾排H+和再吸收NaHCO3受阻,可引起严重的代谢性酸中毒。严重的缺钾可加重肠膨胀,并可引起肌肉无力和心律失常。特别是当酸中毒纠正后,钾向细胞内转移,加之尿多、排钾,更易突然出现低钾血症。 (三)感染和毒血症:梗阻以上的肠液因在肠腔停滞过久,发酵,加上肠腔内细菌数量显著增多,腐败作用加强,生成许多毒性产物。肠管极度膨胀,尤其肠管绞窄时,肠管失去活力,毒素和细菌可通过肠壁到腹腔内,引起腹膜炎,又可通过腹膜吸收,进入血液,产生严重的毒血症甚至发生中毒性休克。总之,肠梗阻的病理生理变化程度随着梗阻的性质、部位而有所差异,如单纯性肠梗阻,以体液丧失和肠膨胀为主;绞窄性肠梗阻和单纯性肠梗阻晚期,以肠坏死、感染和中毒为主,但严重的肠梗阻都因严重的缺水、血液浓缩、血容量减少、电解质紊乱、酸碱平衡失调、细菌感染、毒血症等,可引起严重休克。当肠坏死、穿孔,发生腹膜炎时,全身中毒尤为严重。最后可因急性肾功能及循环、呼吸功能衰竭而死亡。见(图2-55) 图2-55肠梗阻局部和全身变化示意图 三、临床表现 肠梗阻的主要临床表现是腹痛、呕吐、腹胀,无大便和无肛门排气。这些症状的出现和梗阻发生的急缓、部位的高低、肠腔堵塞的程度有密切关系。 (一)腹痛:单纯性机械性肠梗阻一般为阵发性剧烈绞痛,由于梗阻以上部位的肠管强烈蠕动所致。这类疼痛可有以下特点:①波浪式的由轻而重,然后又减轻,经过一平静期而再次发作。②腹痛发作时可感有气体下降,到某一部位时突然停止,此时腹痛最为剧烈,然后有暂时缓解。③腹痛发作时可出现肠型或肠蠕动,病人自觉似有包块移动。④腹痛时可听到肠鸣音亢进,有时病人自己可以听到。 绞窄性肠梗阻由于有肠管缺血和肠系膜的嵌闭,腹痛往往为持续性腹痛伴有阵发性加重,疼痛也较剧烈。有时肠系膜发生严重绞窄,可引起持续性剧烈腹痛,除腹痛外其他体征都不明显,可以造成诊断上的困难。 麻痹性肠梗阻腹痛往往不明显,阵发性绞痛尤为少见。结肠梗阻除非有绞窄,腹痛不如小肠梗阻时明显,一般为胀痛。 (二)呕吐:呕吐在梗阻后很快即可发生,在早期为反射性的,呕吐物为食物或胃液。然后即进入一段静止期,再发呕吐时间视梗阻部位而定,如为高位小肠梗阻,静止期短,呕吐较频繁,呕吐物为胃液、十二指肠液和胆汁。如为低位小肠梗阻,静止期可维持1~2天始再呕吐,呕吐物为带臭味的粪样物。如为绞窄性梗阻,呕吐物可呈棕褐色或血性。结肠梗阻时呕吐少见。 (三)腹胀:腹胀一般在梗阻发生一段时间以后开始出现。腹胀程度与梗阻部位有关,高位小肠梗阻时腹胀不明显,低位梗阻则表现为全腹膨胀,常伴有肠型。麻痹性肠梗阻时全腹膨胀显著,但不伴有肠型。闭袢型肠梗阻可以出现局部膨胀,叩诊鼓音。结肠梗阻因回盲瓣关闭可以显示腹部高度膨胀而且往往不对称。 (四)排便排气停止:在完全性梗阻发生后排便排气即停止。在早期由于肠蠕动增加,梗阻以下部位残留的气体和粪便仍可排出,所以早期少量的排气排便不能排除肠梗阻的诊断。在某些绞窄性肠梗阻如肠套叠、肠系膜血管栓塞或血栓形成,可自肛门排出血性液体或果酱样便。 (五)体征:早期单纯性肠梗阻病员,全身情况无明显变化,后因呕吐,水、电解质紊乱,可出现脉搏细速、血压下降、面色苍白、眼球凹陷、皮肤弹性减退,四肢发凉等中毒和休克征象,尤其绞窄性肠梗阻更为严重。 腹部体征:机械性肠梗阻常可见肠型和蠕动波。肠扭转时腹胀多不对称。麻痹性肠梗阻腹胀均匀;单纯性肠梗阻肠管膨胀,有轻度压痛。绞窄性肠梗阻,可有固定压痛和肌紧张,少数病员可触及包块。蛔虫性肠梗阻常在腹部中部触及条索状团块;当腹腔有渗液时,可出现移动性浊音;绞痛发作时,肠鸣音亢进。有气过水声、金属音。肠梗阻并发肠坏死、穿孔时出现腹膜刺激征。麻痹性肠梗阻时,则肠鸣音减弱或消失。 低位梗阻时直肠指检如触及肿块,可能为直肠肿瘤,极度发展的肠套叠的套头或肠腔外的肿瘤。 (六)X线检查:腹部X线平片检查对诊断有帮助,摄片时最好取直立位,如体弱不能直立可取左侧卧位。在梗阻发生4~6小时后即可出现变化,可见到有充气的小肠肠袢,而结肠内气体减少或消失。空肠粘膜的环状皱壁在空肠充气时呈“鱼骨刺”样。较晚期时小肠肠袢内有多个液面出现,典型的呈阶梯状。(图2-56)
(1) (2) 图2-56急性肠梗阻X线象示意图 (1)立位 (2) 平卧位 (七)化验检查:肠梗阻由于失水、血液浓缩,白细胞计数,血红蛋白、红细胞压积均有增高,尿比重也增多,晚期由于出现代谢性酸中毒,血pH值及二氧化碳结合力下降,严重的呕吐出现低K+。 四、诊断 腹部阵发性绞痛、呕吐、腹胀、停止排便、排气、肠型、肠鸣音亢进、气过水声是诊断肠梗阻的依据。最后,X线检查可以证实临床诊断。因此,详细地询问病史发展过程,系统地体格检查极为重要。但必须指出,在某些病例中这些典型症状不可能完全表现出来。甚至,有可能与其他一些疾病混淆,如急性坏死性胰腺炎、输尿管结石、卵巢囊肿蒂扭转等。因此,准确地诊断对肠梗阻十分重要。 在诊断中必须明确以下几个问题: (一)是否有肠梗阻存在 根据腹痛、呕吐、腹胀、肛门停止排便和排气,以及肠鸣音变化与X线检查,肠梗阻的诊断一般不难。但在临床上仍有将内科疾病(急性胃肠炎、暴发性食物中毒、心绞痛、过敏性紫瘢等)当成机械性肠梗阻而施行手术导致病人死亡者,须加注意。 (二)是机械性梗阻还是麻痹性梗阻 前者多须手术, 后者常不必手术,故鉴别十分重要。诊断机械性肠梗阻的主要依据是,阵发性腹痛,伴有肠鸣音亢进,腹部透视见扩大的肠腔内有液平面;诊断麻痹性肠梗阻的主要依据是:持续性腹胀痛、肠鸣音消失、多有原发病因存在,X线检查见全部小肠和结肠都均匀胀气。但要注意以下两种情况:一种是机械性梗阻没有经过合理处理,梗阻上段的肠管肌肉过度扩张,终至麻痹,因而临床表现为腹痛渐渐减轻腹胀则有增加,肠鸣音减弱或消失;另一种是梗阻上段肠管坏死穿孔,阵发性的腹痛可能因此减轻,其形成的腹膜炎也会引起继发性的肠麻痹,掩盖了原先的机械肠梗阻。继发于机械性肠梗阻的肠麻痹和原发的麻痹性肠梗阻的鉴别,主要靠详细询问病史,如果病人发病之初有阵发性腹绞痛,并自觉腹内有很响的肠鸣音,以后腹痛转为持续性胀痛、腹内响声随之消失,就可诊断为继发于机械性肠梗阻的肠麻痹。 (责任编辑:泉水) |
第六章 肠梗阻- -第一节 概述
时间:2006-07-22 22:00来源:大众医药网 作者:admin 点击:
392次
顶一下
(14)
100%
踩一下
(0)
0%
------分隔线----------------------------
- 发表评论
-
- 最新评论 进入详细评论页>>
- 推荐内容
-