|
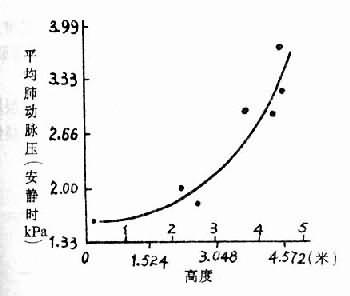
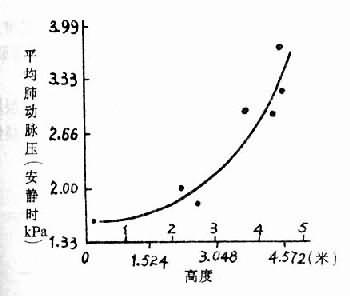
(二)高原昏迷 进入高原地区较高高度,有少数人可发生昏迷。在昏迷发生前,常有头痛、头晕、呕吐等症状。昏迷发生后常出现阵发性抽搐,大小便失禁,病人瞳孔常缩小而固定,或忽大忽小;少数病例有肢体强直或肢体弛缓性瘫痪。1/5的病例眼底有小动脉痉挛,静脉扩张,视网膜乳头水肿。 高原昏迷常在3500米以上的高度发生。根据67例发病高度统计,3500~4000米发病11.9%,4000~4500米发病28.4%,4500~5110米发病59.7%。一般进入高原后1~10天内发病。 高原昏迷发生的机理,主要是由于缺氧(见缺氧时中枢神经系统的变化)。早期可能由于缺氧,氧化过程障碍,能量供应减少,而致脑细胞功能降低。正常脑内ATP贮存量很少。ATP是推动“钠泵”的能源。ATP减少。“钠泵”作用减弱,则钾与钠离子在细胞内、外的浓度差减小,膜电位降低。人吸入含8%氧的混合气体3~5分钟,脑电就出现每分钟2~7次的慢波。高山运动员在减压舱内,当减压到相当于9000米高度大气压力时,脑电α波减少,慢波增多,出现神经细胞功能抑制现象。 缺氧进一步加重,ATP形成更加减少,不能维持细胞内外离子浓度差,细胞内钠离子增多,氯也进入细胞内,水随之进入增多,发生细胞内水肿。大白鼠实验性缺氧,有4~6%的大白鼠发生细胞内水肿。1962年印度士兵急性高山病死亡率病例中,3/4有脑水肿病变。 除神经细胞水肿外,神经胶质细胞和血管内皮细胞也发生水肿。毛细血管和小静脉周围神经胶质细胞水肿,可以压迫血管;血管内皮细胞水肿,有的呈疱疹状向管腔突出或脱落,使血管腔狭窄或堵塞,造成脑微循环障碍,缺氧和脑水肿进一步加重。 严重缺氧,还可引起呼吸中枢兴奋性降低,二氧化碳排出减少,动脉血二氧化碳分压升高。二氧化碳分压升高和缺氧,可使脑血管失去自家调节,而引起脑血管扩张,血流量增加,毛细血管流体静压和通透性升高,组织间液和脑脊液生成增多。有的实验证明,动脉血二氧化碳分压升高到6.65kPa(50mmHg),脑脊液平均增加55%,脑脊液压力由正常0.69~1.78kPa(70~180毫米水柱)升高到2.82kPa(285毫米水柱)。在西藏地区高原昏迷病人,有人测定过10例脑脊液,其中7例脑脊液压力升高。 脑水肿(包括细胞水肿和间质水肿)和脑脊液增多,使颅内压升高超过3.96kPa(400毫米水柱),可压迫脑的小血管,动脉血灌流明显减少。高原昏迷的许多临床症状是由于缺氧和颅内压升高所引起的。 (三)高原肺水肿 高原肺水肿发病率较高。一般由海平地区初入高原或重返高原一周内发病。据218例高原肺水肿发病与高度的关系统计,3500~4000米,占28.3%;4000~4500米,占34.4%;4500~5100米,占37.3%。 高原肺水肿发病急骤,临床症状除有一般高原反应症状外,所有患者均有不同程度的咳嗽,开始为干咳或有少量痰,以后即咳出均匀混合、稀薄的粉红色或白色泡沫痰。呼吸急促,有时每分钟高达30~40次。病人惊恐不安,心慌、胸闷、紫绀、两肺满布湿罗音。 高原肺水肿的主要病理变化是广泛的呈片块状分布的肺泡水肿,偶而可见透明膜形成(这是肺泡水肿液中的纤维蛋白沉积所致)。肺水肿最早在血管周围间隙形成(间质水肿),当这些间隙扩张,压力超过了肺泡压,则液体进入肺泡。微动脉和毛细血管充血,偶而可见血管周围有出血。 高原肺水肿发生机理目前还不清楚。以往推测可能是肺静脉压升高,肺毛细血管通透性增加。近年来应用心导管直接测定肺动脉压、楔压(wedge pressure)、肺静脉压和左心房压力,发现高原肺水肿病人动脉压升高,楔压正常或降低,肺静脉压和左心房压力正常。因此可以排除左心衰竭或肺静脉收缩而引起高原肺水肿的论点。 高原性缺氧引起肺动脉压升高,已为许多研究所证实,随着高度增加,肺动脉压也增加(图3-8)。在单纯性缺氧,肺泡氧分压降到7.98kPa(60mmHg)以下,也引起肺动脉压升高。曾进高原患过高原的肺水的人,肺动脉对缺氧敏感性升高,则很快发生肺动脉高压。Hultgren观察了5例曾患过高原肺水肿的人,在海平地区,安静时的肺动脉压平均为1.84kPa(13.8mmHg),肺泡气氧分压降到5.99kPa(45mmHg),肺动脉压平均为3.06kPa(23mmHg),有两例高出正常的范围(图3-9)。高原肺水肿的发生与肺动脉压升高有关,但是肺动脉压升高是如何引起肺水肿的,现在还不清楚。有人推测肺动脉收缩是区域性的,高山缺氧时可能引起一部分肺动脉收缩,另一些小动脉尚未收缩,则肺的血流大量进入肺动脉尚未收缩的区域,因此这些局部的微循环中血量增多,流体静压增加,液体向血管周围间隙转移增多,当组织间液生成增多超过淋巴液回流量,则引起肺水肿。所以高原肺水肿在X线下看到的往往呈片块状分布。
图3-8 不同高度肺动脉压的变化
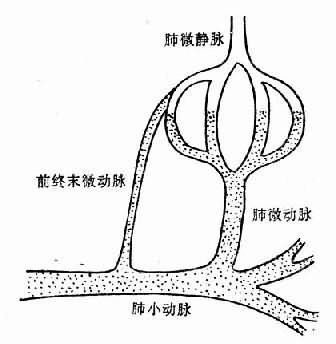
图3-9 人缺氧时肺动脉压的变化 肺微循环有旁路,从小动脉发出分枝直接进入毛细血管静脉端(图3-10),称为前终末微动脉(preterminal arteriole),正常是闭合的。当肺微动脉收缩时,则此旁路开放,血液从小动脉直接进入毛细血管静脉端,血量增加,压力增高,液体渗出增多。由于这些血液没有进行气体交换,故动脉血氧分压急剧下降。 高山缺氧还引起外周静脉收缩,回心血量增加,肺血量增加,Wood测定前臂肢体容积,推测静脉容量。在海平地区前臂肢体容积测定溢出水量平均为4.4毫升;登山到3596米时,第三下降到3.4毫升,表明有静脉收缩。而高原肺水肿病人降到2.5毫升。周围静脉收缩,中心血量增多,可能是促进肺水肿发生的一个因素。 此外,缺氧可使肺毛细血管通透性升高,也是引起肺水肿的重要因素。 二、慢性高原适应不全症 慢性高原适应不全症包括高原心脏病、高原血压或低血压和高原红细胞增多症。有的是高原心脏病、高原高血压和高原红细胞增多症三型中有两型以上并存的混合型。 (一)高原心脏病
图3-10 肺小动脉与肺毛细血管静脉端的交通支—前 终末微动脉 久居高原地区的人,有少数(特别是儿童)逐渐出现心悸、气喘、胸闷、浮肿、右心室增大等现象,可考虑有高原心脏病的可能。X线检查:肺动脉圆锥突出,右肺下动脉增宽。心电图图形;右心肥厚,电轴右偏,有时出现肺型P波。 高原心脏病的发生,多数人认为是由于高原缺氧,肺小动脉持续收缩,引起肺小动脉肌层肥厚,管壁增厚,管腔狭窄,阻力增加,而使肺动脉压持续升高(表3-5),加重右心室负担。慢性缺氧,还使红细胞生成增多,血液粘滞性增加,又加重心脏的负担。 表3-5 慢性高原适应不全症人与高原居民右心和肺动脉压比较
有人比较高原习服的人和高原心脏病患者的右心室功和心脏指数,证明高原心脏病患者心脏负担加重(表3-6)。 表3-6 高原习服的人和高原心脏病患者的右心室功 和心脏指数比较(五例的平均数)
长期肺动脉压升高,心脏负担加重,将引起右心室代偿性肥大,最后可发展为右心衰竭。但也有少数病例是以右心衰竭为主的全心衰竭。 (二)高原高血压和高原低血压 进入高原以后,部分人发生头痛、头昏、失眠等症状,血压持续在18.62/11.97kPa(140/90毫米汞柱)以上,返回平原,血压又恢复,称为高原低高血压。高原高血压的特点是以舒张压升高为主,超过11.97kPa(90毫米柱),收缩压略有升高或在正常范围内,因而脉压变小。 高原高血压的发生机理,可能是由于缺氧使大脑皮层对皮层下枢的调节功能减弱,血管运动中枢兴奋性升高,通过交感神经兴奋和肾上腺素分泌增多,引起小动脉收缩;另外,红细胞增多,血液粘滞性升高,也是引起外周阻力增加的一个因素。 进入高原后,还有少数人血压降到11.97/7.98kPa(90/60毫米汞柱)以下,并伴有头昏、眩晕、乏力等症状,称为高原低血压。高原低血压以收缩压降低为主。其发生机理不清楚,可能因缺氧,植物神经功能紊乱,迷走神经张力增加,引起心动缓慢和外周阻力降低;也有人认为,缺氧通过某些生理活动性物质的作用,使小动脉平滑肌紧张性降低。 (三)高原红细胞增多症 进入高原后,红细胞数超过650万/立方毫米,血红蛋白超过20克%,血红细胞压积超过65%,并伴有紫绀、头痛、头昏、乏力、呼吸困难等,称为高原红细胞增多症。 红细胞和血红蛋白增多,是机体对缺氧的代偿适应性变化,进入高原后可以很快出现,以进入高原后6~14天最明显,一般持续6~8个月,开始血量不增加,以后血量有所增加(图3-11)。组织缺氧,肾脏产生促红细胞生成因子(erythrogenin)增多,使血浆中促红细胞生成素原(erythropoietinogen)变为促红细胞生成素(erythropoietin),刺激骨髓红细胞生成增多,结果单位容积血液内红细胞数和血红蛋白量增加。 (责任编辑:泉水) |
附 高原适应不全症(高山病)(2)
时间:2006-06-19 20:32来源:大众医药网 作者:admin
顶一下
(17)
100%
踩一下
(0)
0%
------分隔线----------------------------
- 上一篇:第四章 发热- -第一节 发热的概念
- 下一篇:第五节 缺疗与氧中毒
- 发表评论
-
- 最新评论 进入详细评论页>>