|
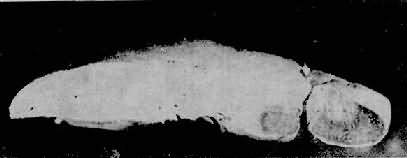
第三节 肝胆疾病 一、循环障碍 (一)门静脉阻塞 较为少见。多由于肝、胰疾病如肝硬变、肝癌、胰腺癌等压迫、侵袭肝内门静脉,以及化脓性腹膜炎,新生儿脐带感染化脓等引起门静脉的血栓形成或栓塞。门静脉完全而广泛的阻塞甚少见。其肝内分支的一支或多支阻塞可引起梗死(Zahn梗死)。 Zahn梗死又称萎缩性红色梗死,为肝内少见的循环障碍性病变。病变以局部肝淤血为主,而不是真性梗死。病变区呈圆形或长方形,暗红色,境界清楚(图10-32)。镜下为肝小叶中央区的高度淤血并有出血。局部肝细胞萎缩、坏死或消失。本病变对机体无大影响,偶可成为腹腔内出血的来源。病变恢复期可见阻塞的门静脉周围出现新吻合支。
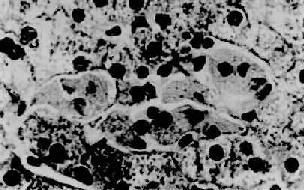
图10-32 肝Zahn梗死 梗死区略呈长方形,色深,被膜下肝组织未发生梗死 (二)肝静脉阻塞 肝静脉阻塞一般分为二类。一类为肝静脉干至下腔静脉的阻塞,称Budd-Chiari综合征;另一类为肝内肝静脉小分支阻塞,称肝小静脉闭塞症(veno-occlusive disease)。 Budd-Chiari综合征是指肝静脉干和(或)下腔静脉的肝静脉入口处有一段完全或不完全阻塞而引起的征候群。本综合征的病因有原发及继发二种。原发性者主要是先天性血管异常,如下腔静脉膜性阻塞所致的肝静脉阻塞。继发性者可由血液凝固性积升高疾病(如红细胞增多症),肝癌及腹腔肿瘤,腹部创伤及某些口服避孕药等引起的该段静脉血栓形成所致。病理变化主要为肝淤血,肝细胞萎缩、变性以至坏死。此外,还有肝出血,即淤于肝窦内的红细胞进入窦外压力较低的Disse腔及萎缩的肝板内。慢性病例则发展为淤血性肝硬变。 二、代谢性疾病 (一)含铁血黄素沉积症 肝含铁血黄素沉积症(hemosiderosis)是指肝组织内有可染性铁的血色素沉着。含铁血黄素沉积的病因,主要是由于大量红细胞破坏,血红蛋白分解所引起,如引起溶血及肝内出血的疾病(慢性溶血性贫血)。含铁血黄素主要沉积于肝细胞内,Kupffer细胞内亦常有该色素沉着但一般较肝细胞轻。因输血引起者Kupffer细胞色素沉着则较明显。 血色病(hemchromatosis)是一种先天性铁代谢异常的全身性疾病。发病机制不明。肝病变为全身病变的一部分,表现为肝内重度含铁血黄素沉积,全肝呈铁锈色。后期伴有肝纤维化或肝硬变。 (二)糖原沉积症 糖原沉积症(glycogenosis)为先天性常染色体隐性遗传所引起的组织内糖原质的异常和量的增多,而引起沉积。主要累及肝、心、肾及肌组织,有低血糖、酮尿及发育迟缓等表现。按糖代谢过程中不同环节、不同酶的异常,现已将本症分为O~Ⅺ型,如包括亚型则更多(Schiff,1987)。 肉眼可见肝肿大,有的可达正常肝的3倍以上。颜色变淡。镜下,肝细胞明显肿大,泡浆淡染,呈疏松的颗粒状并有空亮区。冷冻切片,PAS染色可见肝细胞内红色的糖原颗粒。对淀粉酶的消化反应稳定。后期,多种类型可伴有肝纤维化或肝硬变。需要指出,确诊糖原沉积症及分型,不能单凭病理组织学改变,必须结合临床及用肝穿取新鲜标本作酶类分析。 (三)类脂质沉积症 类脂质沉积症(lipoidosis)是先天缺陷性脂质代谢障碍所致的组织内类脂质增多并沉积。主要有糖脂、磷脂及胆固醇等沉积。其发生机制,大都是由于作用于脂质分解代谢某些环节上的酶类的遗传性缺失,使其相应的底物(脂质)分解代谢不能进行而沉积在组织内。 1.糖脂沉积症糖脂是指不含磷酸的脑苷脂及神经苷脂等脂类。它们的分解代谢障碍可分别引起脑苷脂沉积症(如高雪病)和神经节苷脂沉积症。 高雪(Gaucher)病,也称脑苷脂沉积症,是由于常染色体隐性遗传所致体内β-葡萄糖苷酶缺乏而引起的脑苷脂分解代谢障碍。主要累及肝、脾、淋巴结及骨髓等单核吞噬细胞系统。常发生在婴儿,为致命性疾病。主要病变为肝、脾肿大,脾大尤为明显,可达正常脾重的20倍。镜下,肝内聚集大量高度胀大的载脂巨噬细胞,有的胞浆呈泡沫状,有的胞浆出现红染条纹,后者排列成皱纹纸样外观,胞核小,圆形或椭圆形居于细胞中央,称为高雪细胞(图10-33)。这些细胞主要分布于小叶中央静脉附近的肝窦内和汇管区。偶见发生肝纤维化和肝硬化。
图10-33 高雪病之肝 图中央区为数个高雪细胞,位于肝窦内胞浆呈皱纹纸状外观 ×400 2.磷脂沉积症主要为不含甘油成分的神经磷脂的增多、蓄积,又称尼曼-皮克病。 尼曼-皮克(Niemann-Pick)病又称神经磷脂沉积症。系由于常染色体隐性遗传所致的神经磷脂酶缺乏,使神经磷脂不能被水解而沉积于组织内所致。另外还可伴有其它脂质贮积。本病主要累及肝、脾、骨髓及淋巴结等器官,在儿童也侵犯神经系统。肝病变肉眼观,肝肿大。镜下,在肝窦内和汇管区有大量Kupffer细胞和巨噬细胞聚集,细胞体积肿大,胞浆呈泡沫状,核小居中,称为Pick细胞。肝细胞内也可见有脂肪,主要为中性脂肪及胆固醇。电镜下见Pick细胞内充满多数年轮样层状排列的球形包涵体。本病常发生于幼儿,预后不佳。 (四)铜代谢障碍疾病—肝豆状核变性 肝豆状核变性(hepatolenticular degeneration)又称威尔逊病(Wilson’s disease)。本病为位于第13染色体的隐性基因传递的遗传性疾病,家族性多发。患者多为儿童及青少年。本病的特点是铜代谢障碍,不能正常排出而蓄积于各器官。首先累及肝,待肝饱和后再沉积于中枢神经系统,故出现神经症状。铜也可蓄积于角膜,在角膜周围出现绿褐色环(Kayser-Fleischer环)。肝病变:在肝细胞中可见有脂褐素、铜结合蛋白、铁等沉着。铜或铜结合蛋白(如rhodamine,rubeanic acid等)可由组织化学染色检出。早期见肝细胞线粒体基质中有大颗粒或晶体沉着。肝并有急、慢性肝炎及肝硬变等病变伴发。中枢神经系统可见被壳及苍白球变性,尾状核萎缩,大脑皮质及小脑变性等。 三、病毒性肝炎 病毒性肝炎(viral hepatitis)是由肝炎病毒引起的以肝实质细胞变性坏死为主要病变的传染病。现已知肝炎有甲型、乙型、丙型、丁型及戊型5种,由各该型病毒引起。1974年以来提出的非甲非乙型肝炎(NANB型),经近年研究证明,其中大部分为丙型肝炎并检出了丙肝病毒(HCV)及其抗体,另一小部分则为戊型肝炎。肝炎在世界各地均有发病和流行,且发病率有不断升高趋势。其发病无性别差异,各种年龄均可罹患。 病因 从1970年起,经过20年的研究,目前对肝炎病毒已比较清楚,由最初仅知的甲型肝炎病毒和乙型肝炎病毒二种,增加到由甲到戊5种病毒(HAV~HEV)。其特点见表10-2。 表10-2 各型肝炎病毒特点
(采自Seeff) 在上述各型肝炎病毒中,以HBV发现最早,研究得最多。现知该病毒是由核心及外壳两部分构成的病毒颗粒(Dane颗粒)。病毒基因组DNA在肝细胞核内进行复制、转录,合成核心颗粒后,被转运到肝细胞浆内,在通过内质网和细胞膜时合成其外壳部分,并以“发芽”过程释出肝细胞。Dane颗粒的核心部分含核心抗原(HbcAg),外壳部分含表面抗原(HBsAg)。目前认为引起肝细胞免疫损害的只是HBsAg诱发的免疫反应,其中以细胞免疫反应起主要作用。HAV是一种微小的RNA病毒,在肝细胞浆内增殖,现已被列入肠道病毒,该病毒颗粒可在粪便中检出。HCV的整组基因近年也可克隆化并标记其病毒抗体。HDV是一种微小缺陷性RNA病毒,现知此种病毒为球形以HBsAg作为其外壳,只能在HBsAg阳性机体内生长,故丁型肝炎常与乙型肝炎合并存在。HEV的颗粒为球形无包膜,表面有尖钉状突起。我国学者已将HEV分离培养并建立了细胞系(Huang RT等,1992)。 传染途径 各型肝炎病毒均可存在于肝组织、血液、粪、尿及各种体液内。其传染方式主要是经口、经血及体液传播,但各型肝炎的传染途径各异。甲型、戊型多经口感染。常来源于饮水及食物的污染,有时呈流行性暴发。乙型、丙型经血感染,主要通过输血、输液也可通过经皮及性接触传播。丁型亦为非经口感染,常与乙型肝炎传播伴行。各型肝炎的潜伏期也不相同,如甲型15~50天,乙型60~180天。戊型2~9周。丙型7~8周。一般认为肝炎痊愈后均可获得免疫力但均不稳固(甲型者稍好),有少部分患者还可发生再感染。 基本病变 各型肝炎病变基本相同,都是以肝细胞的变性、坏死为主,同时伴有不同程度的炎性细胞浸润、肝细胞再生和纤维组织增生。 1.肝细胞变性、坏死 (1)胞浆疏松化和气球样变:为常见的变性病变,是由于肝细胞受损后细胞水分增多造成。开始时肝细胞肿大,胞浆疏松呈网状、半透明,称胞浆疏松化。进一步发展,肝细胞更形胀大呈球形,胞浆几完全透明,称为气球样变(ballooning degeneration)(图10-34)。电镜下,可见内质网扩张、囊泡变、核蛋白颗粒脱失;线粒体肿胀、嵴消失等。 (责任编辑:泉水) |
第三节 肝胆疾病
时间:2006-06-19 20:22来源:大众医药网 作者:admin 点击:
314次
顶一下
(4)
100%
踩一下
(0)
0%
------分隔线----------------------------
- 发表评论
-
- 最新评论 进入详细评论页>>